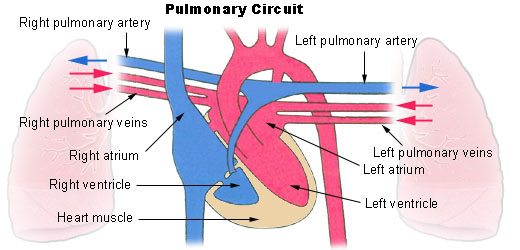
El pulmón tiene dos circulaciones: una circulación de bajo flujo y alta presión y una circulación de alto flujo y baja presión. La circulación de bajo flujo y alta presión aporta la sangre arterial sistémica a la tráquea, el árbol bronquial incluidos los bronquíolos terminales, los tejidos de sostén del pulmón y las capas exteriores (adventicias) de las arterias y venas pulmonares. Las arterias bronquiales, que son ramas de la aorta torácica, irrigan la mayoría de esta sangre arterial sistémica a una presión sólo ligeramente inferior a la presión aórtica. La circulación de alto flujo y baja presión que suministra la
sangre venosa de todas las partes del organismo a los capilares alveolares en los que se añade el oxígeno (O2) y se extrae el dióxido de carbono (CO2). La arteria pulmonar, que recibe sangre del ventrículo derecho, y sus ramas arteriales transportan sangre a los capilares alveolares para el
intercambio gaseoso y a las venas pulmonares y después devuelven la sangre a la aurícula izquierda para su bombeo por el ventrículo izquierdo a través de la circulación sistémica.
Anatomía fisiológica del sistema circulatorio pulmonar
Vasos pulmonares
La arteria pulmonar se extiende solo 5 cm más allá de la punta del ventrículo derecho y después se divide en las ramas principales derecha e izquierda, que vascularizan los dos pulmones correspondientes.
La arteria pulmonar tiene un grosor de pared un tercio del de la aorta. Las ramas de las arterias pulmonares son cortas, y todas las arterias pulmonares, incluso las arterias más pequeñas y las arteriolas, tienen diámetros mayores que sus correspondientes arterias sistémicas. Este aspecto, combinado con el hecho de que los vasos son delgados y distensibles, da al árbol arterial pulmonar una gran distensibilidad, que es en promedio de casi 7 ml/mmHg, que es similar a la de todo el árbol
arterial sistémico. Esta gran distensibilidad permite que las arterias pulmonares se acomoden al gasto del volumen sistólico del ventrículo derecho.
Las venas pulmonares, al igual que las arterias pulmonares, también son cortas. Drenan inmediatamente la sangre que les llega hacia la aurícula izquierda.
Vasos bronquiales
La sangre también fluye hacia los pulmones a través de arterias bronquiales pequeñas que se originan en la circulación sistémica y transportan el 1-2% del gasto cardíaco total. Esta sangre arterial bronquial es sangre oxigenada, al contrario de la sangre parcialmente desoxigenada de las arterias
pulmonares. Vascularizan los tejidos de soporte de los pulmones, como el tejido conjuntivo, los tabiques y los bronquios grandes y pequeños. Después de que esta sangre bronquial y arterial pase a través de los tejidos de soporte, drena hacia las venas pulmonares y entra en la aurícula izquierda, en lugar de regresar hacia la aurícula derecha. Por tanto, el flujo hacia la aurícula izquierda y el gasto del ventrículo izquierdo son aproximadamente un 1-2% mayores que el gasto del ventrículo derecho.
Linfáticos
Hay vasos linfáticos en todos los tejidos de soporte del pulmón, comenzando en los espacios tisulares conjuntivos que rodean a los bronquíolos terminales, y siguiendo hacia el hilio del pulmón, y desde aquí principalmente hacia el conducto linfático torácico derecho. Las sustancias en forma de partículas que entran en los alvéolos son retiradas parcialmente por medio de estos conductos, y también eliminan de los tejidos pulmonares las proteínas plasmáticas que escapan de los capilares pulmonares, contribuyendo de esta manera a prevenir el edema pulmonar.
Presiones en el sistema pulmonar
Estas curvas se comparan con la curva de presión aórtica, que es
mucho más elevada. La presión sistólica del ventrículo derecho del ser humano normal es en promedio de aproximadamente 25 mmHg, y la presión diastólica es en promedio de aproximadamente 0 a 1 mmHg.

Presiones en la arteria pulmonar
Durante la sístole la presión en la arteria pulmonar es esencialmente igual a la presión que hay en el ventrículo derecho. después del cierre de la
válvula pulmonar al final de la sístole, la presión ventricular cae súbitamente, mientras que la presión arterial pulmonar disminuye más lentamente a medida que la sangre fluye a través de los capilares de los pulmones.

Presión capilar pulmonar
Es de aproximadamente 7 mmHg. La importancia de esta baja presión capilar se analiza con más detalle más adelante en relación con las funciones de intercambio de líquidos de los capilares pulmonares.
Presiones auricular izquierda y venosa pulmonar
La presión media en la aurícula izquierda y en las venas pulmonares principales es en promedio de aproximadamente 2 mmHg en el ser humano en decúbito, y varía desde un valor tan bajo como 1 mmHg hasta uno tan elevado como 5 mmHg.
La presión que se mide a través del catéter, denominada «presión de enclavamiento», es de aproximadamente 5 mmHg. Como todo el flujo sanguíneo se ha interrumpido en la arteria pequeña enclavada, y como los vasos sanguíneos que se extienden más allá de esta arteria establecen una
conexión directa con los capilares pulmonares, esta presión de enclavamiento es habitualmente solo de 2 a 3 mmHg mayor que la presión auricular izquierda. Cuando la presión auricular izquierda aumenta a valores elevados, también lo hace la presión de enclavamiento pulmonar. Por tanto, las mediciones de la presión de enclavamiento se pueden utilizar para estudiar las alteraciones de la presión capilar pulmonar y de la presión auricular izquierda en pacientes que tienen insuficiencia cardíaca congestiva.
Volumen sanguíneo de los pulmones
El volumen de la sangre de los pulmones es de aproximadamente 450 ml, aproximadamente el 9% del volumen de sangre total de todo el aparato circulatorio. Aproximadamente 70 ml de este volumen de sangre pulmonar están en los capilares pulmonares, y el resto se divide aproximadamente por
igual entre las arterias y las venas pulmonares.
Los pulmones sirven como reservorio de sangre
En varias situaciones fisiológicas y patológicas la cantidad de sangre de los pulmones puede variar desde tan poco como la mitad del valor normal hasta el doble de lo normal. Por ejemplo, cuando una persona sopla aire con tanta intensidad que se genera una presión elevada en los pulmones (como
cuando se toca una trompeta), se pueden expulsar hasta 250 ml de sangre desde el aparato circulatorio pulmonar hacia la circulación sistémica. Por otro lado, la pérdida de sangre desde la circulación sistémica por una hemorragia puede ser compensada parcialmente por el desplazamiento automático de sangre desde los pulmones hacia los vasos sistémicos.
La patología cardíaca puede desplazar sangre desde la circulación sistémica a la circulación pulmonar
La insuficiencia del lado izquierdo del corazón o el aumento de la resistencia al flujo sanguíneo a través de la válvula mitral como consecuencia de una estenosis mitral o una insuficiencia mitral hace que la sangre quede estancada en la circulación pulmonar, aumentando a veces el volumen de sangre pulmonar hasta un 100% y produciendo grandes aumentos de las presiones vasculares pulmonares.
Dado que el volumen de la circulación sistémica es aproximadamente nueve veces el de la circulación pulmonar, el desplazamiento de sangre desde un sistema hacia el otro afecta mucho al sistema pulmonar, pero habitualmente tiene solo efectos circulatorios sistémicos leves.
Zonas 1, 2 y 3 del flujo sanguíneo pulmonar
Los capilares de las paredes alveolares están distendidos por la presión de la sangre que hay en su interior, pero simultáneamente están comprimidos por la presión del aire alveolar que está en su exterior. Por tanto, siempre que la presión del aire alveolar pulmonar sea mayor que la presión de la sangre capilar, los capilares se cierran y no hay flujo sanguíneo. En diferentes situaciones normales y patológicas se puede encontrar una cualquiera de tres posibles zonas (patrones) del flujo sanguíneo pulmonar, como se señala a continuación:
Zona 1: ausencia de flujo durante todas las porciones del ciclo cardíaco porque la presión capilar alveolar local en esa zona del pulmón nunca aumenta por encima de la presión del aire alveolar en ninguna fase del ciclo cardíaco.
Zona 2: flujo sanguíneo intermitente, solo durante los picos de presión arterial pulmonar, porque la presión sistólica en ese momento es mayor que la presión del aire alveolar, pero la presión diastólica es menor que la presión del aire alveolar.
Zona 3: flujo de sangre continuo, porque la presión capilar alveolar es mayor que la presión del aire alveolar durante todo el ciclo cardíaco.
Normalmente los pulmones solo tienen flujo sanguíneo en las zonas 2 y 3, la zona 2 (flujo intermitente) en los vértices y la zona 3 (flujo continuo) en todas las zonas inferiores. Por ejemplo, cuando una persona está en posición erguida la presión arterial pulmonar en el vértice pulmonar es aproximadamente 15 mmHg menor que la presión a nivel del corazón. Por tanto, la presión sistólica apical es de solo 10 mmHg (25 mmHg a nivel del corazón menos la diferencia de presión
hidrostática de 15 mmHg). Esta presión sanguínea apical de 10 mmHg es mayor que la presión cero del aire alveolar, de modo que la sangre fluye a través de los capilares apicales pulmonares durante la sístole cardíaca. Por el contrario, durante la diástole la presión diastólica de 8 mmHg a nivel del
corazón no es suficiente para empujar la sangre contra el gradiente de presión hidrostática de 15 mmHg necesario para producir el flujo capilar diastólico. Por tanto, el flujo sanguíneo a través de la parte apical del pulmón es intermitente, de modo que hay flujo durante la sístole e interrupción del
flujo durante la diástole; esto se denomina flujo sanguíneo de zona 2. El flujo sanguíneo de zona 2 comienza en los pulmones normales aproximadamente 10 cm por encima del nivel medio del corazón y se extiende desde ahí hasta la parte superior de los pulmones.
En las regiones inferiores de los pulmones, desde aproximadamente 10 cm por encima del nivel del corazón hasta la parte inferior de los pulmones, la presión arterial pulmonar durante la sístole y la diástole es mayor que la presión del aire alveolar, que es cero. Por tanto, existe un flujo continuo a
través de los capilares pulmonares alveolares, o flujo sanguíneo de zona 3. Además, cuando una persona está tumbada, no hay ninguna parte del pulmón que esté más de algunos centímetros por encima del nivel del corazón. En este caso el flujo sanguíneo de una persona normal es totalmente un flujo sanguíneo de zona 3, incluyendo los vértices pulmonares.
El aumento del gasto cardíaco durante el ejercicio intenso es asumido normalmente por la circulación pulmonar sin grandes aumentos en la presión arterial pulmonar
Durante el ejercicio intenso el flujo sanguíneo a través de los pulmones puede aumentar entre cuatro y siete veces. Este flujo adicional se acomoda en los pulmones de tres formas:
1) aumentando el número de capilares abiertos, a veces hasta tres veces
2) distendiendo todos los capilares y aumentando la velocidad del flujo a través de cada capilar a más del doble
3) aumentando la presión arterial pulmonar. Normalmente, las dos primeras modificaciones reducen la resistencia vascular pulmonar tanto que la presión arterial pulmonar aumenta muy poco, incluso durante el ejercicio máximo.
Dinámica capilar pulmonar
Las paredes alveolares están tapizadas por tantos
capilares que en la mayor parte de los sitios los capilares casi se tocan entre sí, adosados unos a otros. Por tanto, con frecuencia se dice que la sangre capilar fluye en las paredes alveolares como una «lámina de flujo», y no como capilares individuales.
Presión capilar pulmonar
Nunca se han realizado mediciones directas de la presión capilar pulmonar. Sin embargo, el método «isogravimétrico» de la presión capilar pulmonar, ha dado un valor de 7 mmHg. Es probable que esta medida sea casi correcta, porque la presión auricular izquierda media es de aproximadamente 2mmHg y la presión arterial pulmonar media es de solo 15 mmHg, de modo que la presión capilar pulmonar media debe estar en algún punto entre estos dos valores.
Duración del tiempo que la sangre permanece en los capilares pulmonares
A partir del estudio histológico del área transversal total de todos los capilares pulmonares se puede calcular que cuando el gasto cardíaco es normal la sangre pasa a través de los capilares pulmonares en aproximadamente 0,8 s. Cuando aumenta el gasto cardíaco este tiempo puede acortarse hasta 0,3 s.
Este acortamiento sería mucho mayor si no fuera por el hecho de que se abren capilares adicionales, que normalmente están colapsados, para acomodarse al aumento del flujo sanguíneo. Así, en solo una
fracción de segundo la sangre que pasa a través de los capilares alveolares se oxigena y pierde su exceso de dióxido de carbono.
Líquido en la cavidad pleural
Cuando los pulmones se expanden y se contraen durante la respiración normal se deslizan en el interior de la cavidad pleural. Para facilitar este movimiento hay una delgada capa de líquido mucoide entre las pleuras parietal y visceral.
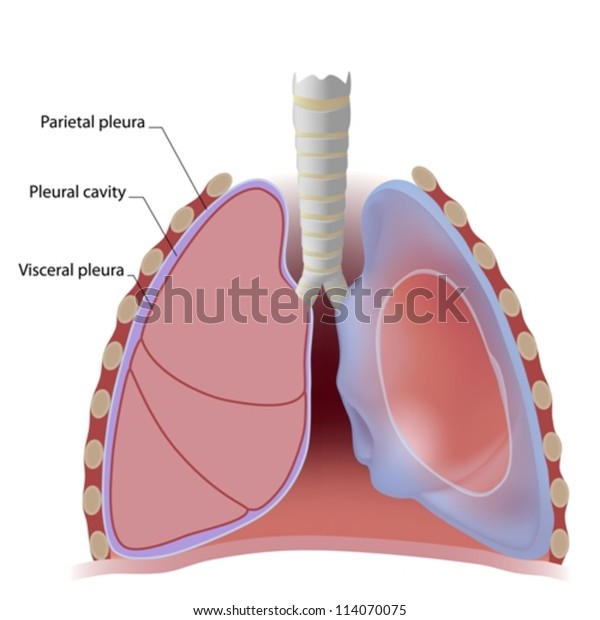
«Presión negativa» en el líquido pleural
Siempre es necesaria una fuerza negativa en el exterior de los pulmones para mantener expandidos los pulmones. Esta fuerza es proporcionada por la presión negativa del espacio pleural normal. La causa básica de esta presión negativa es el bombeo de líquidos desde el espacio pleural por los linfáticos (que también es la base de la presión negativa que se encuentra en la mayor parte de los espacios tisulares del cuerpo). Como la tendencia al colapso normal de los pulmones es de aproximadamente –4 mmHg, la presión del líquido pleural siempre debe ser al menos tan negativa
como –4 mmHg para mantener expandidos los pulmones. Las mediciones reales han mostrado que la presión habitualmente es de aproximadamente –7 mmHg, que es algunos mmHg más negativa que la presión de colapso de los pulmones. Así, la negatividad de la presión del líquido pleural mantiene los pulmones normales traccionados contra la pleura parietal de la cavidad torácica, excepto por una capa muy delgada de líquido mucoide que actúa como lubricante.
Derrame pleural: acumulación de grandes cantidades de líquido libre en el espacio pleural
El derrame es análogo al líquido de edema en los tejidos y se puede denominar «edema de la cavidad pleural». Las causas del derrame son las mismas que las causas del edema en otros tejidos entre ellas:
1) bloqueo del drenaje linfático desde la cavidad pleural.
2)insuficiencia cardíaca, que da lugar a unas presiones capilares periférica y pulmonar excesivamente altas, que dan lugar a una trasudación excesiva de líquido hacia la cavidad pleural.
3) marcada reducción de la presión osmótica coloidal del plasma, que permite una trasudación excesiva de líquidos.
4) infección o cualquier otra causa de inflamación de las superficies de la cavidad pleural, que aumenta la permeabilidad de las membranas capilares y permite la salida rápida tanto de proteínas plasmáticas como de líquido hacia la cavidad.